Siêu âm là phương tiện chẩn đoán hình ảnh học hàng đầu đối với thai kỳ sớm và các biến chứng của nó. Tại khoa cấp cứu, siêu âm thường được dùng nhất ở bệnh nhân đau bụng cấp và rất cần thiết trên bệnh nhân cấp cứu mang thai bị đau bụng hoặc xuất huyết âm đạo. Bên cạnh kỹ thuật siêu âm qua thành bụng (TAS: transabdominal scanning), với sự đồng ý của bệnh nhân có thể tiến hành kỹ thuật siêu âm qua đường âm đạo (TVS: transvaginal scanning) để có hình ảnh chi tiết hơn nhiều so với TAS, ưu điểm là không cần bàng quang căng, không gây đau cho bệnh nhân. Tuy nhiên, TAS vẫn còn vai trò quan trọng do nó có trường nhìn rộng nên đánh giá lượng dịch tự do lượng nhiều trong phúc mạc tốt hơn và có thể chẩn đoán các nguyên nhân đau bụng cấp khác. Siêu âm do bác sĩ cấp cứu thực hiện đối với các biến chứng thai kỳ sớm đã tỏ ra an toàn và giảm thời gian lưu bệnh nhân tại khoa cấp cứu.
1. Kỹ thuật
- TAS được tiến hành khi bệnh nhân có bàng quang căng để quan sát rõ hơn các cơ quan vùng chậu. Khám và đánh giá cả hai mặt cắt dọc và ngang của tử cung (lưu ý trục dọc của tử cung có thể không theo mặt phẳng đứng dọc chuẩn). Ghi nhận bề dày nội mạc và chú ý xem có tụ dịch hoặc túi thai không. Siêu âm phần phụ xác định buồng trứng và tìm khối u buồng trứng nếu có. Siêu âm vùng chậu tìm dịch tự do. Nếu thấy có dịch tự do cần siêu âm vùng bụng phía trên để đánh giá thể tích dịch. Thận hai bên cũng cần được khám để xác định các chẩn đoán khác có thể có.
- TVS được thực hiện sau khi đã giải thích bệnh nhân thủ thuật cần làm và được chấp thuận. Nếu bác sĩ siêu âm là nam thì nên có một người nhà là nữ đi kèm. Bệnh nhân cần đi tiểu để bàng quang xẹp và có thể đặt một tấm nệm xốp để nâng nhẹ vùng chậu bệnh nhân lên khỏi giường. Đầu dò siêu âm được bọc bởi bao vô trùng (ví dụ bao cao su) và bôi gel cả bên trong và bên ngoài bao. Đầu dò được đưa sâu vào âm đạo nhẹ nhàng. Tử cung và phần phụ được khám siêu âm ở cả hai mặt cắt dọc và ngang tương tự trong TAS. Sau khi khám xong đầu dò phải được lau sạch và khử trùng.
2. Những hạn chế và cạm bẫy: Bác sĩ siêu âm cần chú ý.
- Nhầm lẫn giữa nang hoàng thể với thai lạc chỗ.
- Một túi thai giả đọc nhầm là túi thai thật.
- Không nghĩ đến “thai trong – thai ngoài tử cung” (heterotopic pregnancy) ở bệnh nhân đang điều trị vô sinh.
- Không đề nghị theo dõi tiếp tục nếu không xác định được thai trong tử cung, ngay cả khi không thấy thai lạc chỗ.
- Không nhận thấy túi thai vị trí lệch giữa hoặc thấp, có thể là lạc chỗ ở đoạn kẽ, ở cổ tử cung hoặc ở vết sẹo cũ.
- Chẩn đoán sẩy thai hoàn toàn khi hình ảnh tử cung trống (không thấy túi thai) ở bệnh nhân beta-hCG dương tính.
3. Ý nghĩa lâm sàng và ứng dụng
Mục tiêu đầu tiên của siêu âm trong đánh giá các biến chứng thai kỳ sớm tại khoa cấp cứu là xác định vị trí túi thai. Thông tin tiếp theo cần tìm là sự hiện diện của dịch tự do, khối u phần phụ, kích thước túi thai và hoạt động tim thai (khả năng sống của thai). Bằng chứng mang thai sớm nhất là một túi dịch trống âm nhỏ bao bọc bởi một viền tăng âm, có thể thấy được trên TVS vào khoảng 4.5 tuần. Tuy nhiên, một túi thai giả (do dịch bên trong khoang nội mạc) cũng có biểu hiện tương tự. Dấu hiệu xác thực túi dịch là một túi thai thật xuất hiện vào 5.5 tuần khi thấy túi noãn hoàng hoặc muộn hơn khi thấy phôi. Nhịp tim thai có thể thấy được vào khoảng từ 6 - 6.5 tuần trở đi. TAS cũng cho các hình ảnh như vậy nhưng muộn hơn 1 - 2 tuần.
Có thai mà chưa phát hiện được túi thai trên siêu âm được gọi là “mang thai chưa xác định được vị trí” (PUL). Hầu hết là hư thai (sẩy thai hay ly giải tự nhiên) hoặc diễn tiến mang thai bình thường. Tuy nhiên, 9 - 43% trường hợp được xác định cuối cùng là thai lạc chỗ (tỷ lệ thấp hơn ở các trung tâm có các chuyên gia vì họ có khả năng phát hiện thai lạc chỗ ở giai đoạn sớm cao hơn). Nồng độ HCG được dùng để xác định khi nào một túi thai phải được nhận ra trên siêu âm, được gọi là “giới hạn phân định” (discriminatory zone). Đối với TVS, giới hạn này thường là 1500 - 2000 IU, và TAS là 4500 IU (khác nhau giữa các trung tâm và phụ thuộc vào sự thành thạo của nhân viên y tế cũng như thiết bị). Mặc dù túi thai bình thường có thể không thấy ở bệnh nhân có nồng độ b-HCG thấp hơn mức này, siêu âm vẫn nên được thực hiện vì nó cho các giá trị khác. Đặc biệt, thai ngoài tử cung thường có nồng độ b-HCG thấp hơn so với thai kỳ bình thường ở tuổi thai tương ứng và có giá trị phân tầng nguy cơ khi phát hiện có hay không có dịch tự do trong ổ bụng.
Tất cả bệnh nhân mang thai chưa xác định được vị trí cần theo dõi chặt chẽ với xét nghiệm HCG liên tiếp và siêu âm lại.
Khi một trường hợp thai trong tử cung được xác định, thì nguy cơ thai lạc chỗ là rất thấp trong trường hợp thai được thụ tinh tự nhiên. “Heterotopic pregnancy” là trường hợp mang thai cả trong và ngoài tử cung cùng lúc, xảy ra với tỷ lệ 1:7000 bệnh nhân có thai tự nhiên, nhưng tỷ lệ cao hơn 1:100 bệnh nhân được điều trị vô sinh. Không thấy thai trong tử cung có thể do tuổi thai sớm, hư thai (bao gồm sẩy thai) hoặc thai lạc chỗ. Các dấu hiệu siêu âm khác trong thai lạc chỗ biểu hiện không đặc hiệu như máu ở vùng chậu và khối phần phụ. Nhìn thấy một túi thai (với túi noãn hoàng hoặc phôi) ngoài tử cung thì khẳng định chẩn đoán, nhưng điều này chỉ thấy trong 8 - 26% các trường hợp thai lạc chỗ.
Các dạng ít gặp của thai lạc chỗ bao gồm lạc chỗ ở đoạn kẽ, ở cổ tử cung hoặc ở vết sẹo. Ở các trường hợp này, một túi thai có thể được thấy nhưng không phải trong lòng tử cung. Khuyến cáo rằng trường hợp thai có biểu hiện vị trí thấp hoặc lệch giữa nên được xem xét lại bởi người khám siêu âm có kinh nghiệm.
Phân biệt giữa sẩy thai với thai lạc chỗ trong trường hợp không thấy khối phần phụ có thể khó trên siêu âm. Tuy nhiên, nếu triệu chứng lâm sàng ổn định, không thấy dịch tự do trên siêu âm và không xác định khối phần phụ, thì có thể yên tâm theo dõi hoặc cho bệnh nhân ra viện để khám lại siêu âm thường quy vào ngày hôm sau và theo dõi tiếp với siêu âm lại và định lượng HCG.
Khi đã xác định thai trong tử cung, tuổi thai được ước tính bằng đo kích thước phôi. Hầu hết máy sẽ tự động tính tuổi thai dựa vào phép đo này. Hoạt động tim thai thường được nhận thấy trên TVS khi phôi xấp xỉ 5mm (9mm đối với TAS). Không có hoạt động tim thai khi phôi từ 7mm trở lên gợi ý thai chết lưu. Không có túi noãn hoàng hoặc phôi trên TVS khi túi thai 25mm gợi ý sẩy thai với túi thai rỗng (còn gọi là trứng trống – blighted ovum). Còn có các dấu hiệu siêu âm khác về tiên lượng xấu cho việc tiếp tục mang thai, nhưng nói chung các dấu hiệu đó vượt quá phạm vi của khám siêu âm cấp cứu.
Giá trị chẩn đoán thai lạc chỗ của các biểu hiện siêu âm:
|
Biểu hiện siêu âm |
Độ chính xác (%) |
|
Không có IUP |
5 |
|
Dịch tự do bất kỳ (không có IUP) |
50 |
|
Dịch tự do lượng vừa-nhiều (không có IUP) |
60 – 85 |
|
Khối phần phụ (không có IUP) |
75 |
|
Khối phần phụ + dịch tự do (không có IUP) |
97 |
|
Thai lạc chỗ thấy được |
100 |
IUP (IntraUterine Pregnancy): thai trong lòng tử cung
BS CKI Nguyễn Thị Hoài An
Khoa Chẩn đoán hình ảnh, Bệnh viện quận Tân Phú
Tài liệu tham khảo
Nguồn: Sách Textbook of Adult Emergency Medicine (4th edition, 2015).
Tác giả: James Rippley, Adrian Goudie, Andrew Haig.




 RSS
RSS 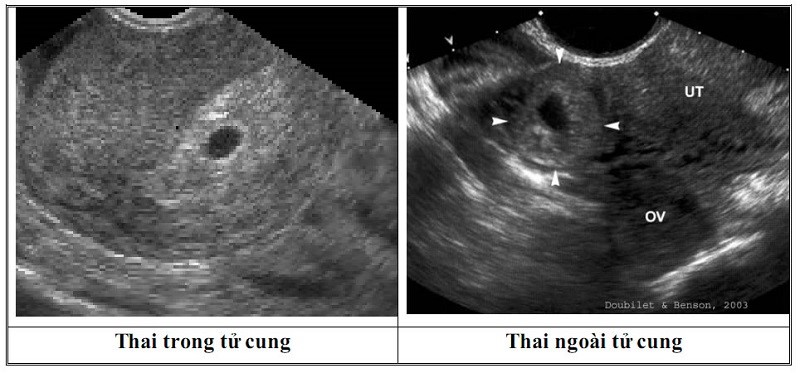
.jpg)

.jpg)
.png)
.png)
.png)
.png)
.png)
.jpg)
